sexta-feira, 28 de agosto de 2015
sábado, 4 de abril de 2009
Taquicardia Ventricular
![]() Taquicardia Ventricular
Taquicardia Ventricular
![]()
© Equipe Editorial Bibliomed
Neste Artigo:
- Introdução
- Quadro Clínico
- Exames Complementares
- Tratamento
- Acompanhamento
- Conclusão
- Referências Bibliográficas
O termo Taquicardia Ventricular (TV) refere-se a qualquer ritmo mais rápido que 100 batimentos por minuto com origem distal ao feixe de His. A TV pode surgir do miocárdio ventricular e/ou do sistema de condução distal, causando sintomas importantes como sincope, palpitações, dispnéia e até mesmo morte súbita. A forma mais comum pode ser observada na miocardiopatia isquêmica, onde uma cicatriz no miocárdio atua como substrato para a reentrada do impulso elétrico. A TV é freqüentemente – porém nem sempre – associada a instabilidade hemodinâmica, particularmente se o ventrículo esquerdo estiver comprometido ou o ritmo cardíaco, muito rápido.
A verdadeira incidência da Taquicardia Ventricular (TV) é difícil de ser quantificada, justamente devido a sua sobreposição com casos de Fibrilação Ventricular (FV), mas a estimativa dos casos de morte súbita oferecem uma boa idéia. Estudos prospectivos realizados nos EUA calcularam uma incidência para morte súbita cardíaca de 53 casos para cada 100.000 habitantes – ou 5,6% de todos os óbitos anuais. Esta é apenas uma estimativa aproximada, uma vez que muitos pacientes experimentam episódios não-fatais de TV2. A TV é mais comum em homens, uma vez que uma de suas principais causas - a miocardiopatia isquêmica - também é mais prevalente nesta população4.
Em pacientes com TV monomórfica, o risco de morte correlaciona-se com a gravidade das alterações estruturais cardíacas. Distúrbios subjacentes, tais como cardiomiopatia isquêmica, dilatada ou hipertrófica, doença de Chagas e displasia ventricular direita, podem associar-se degeneração da TV para fibrilação ventricular12,15,27.
Nos casos de TV seguida de colapso hemodinâmico, os pacientes ressuscitados podem apresentar seqüelas isquêmicas cerebrais, insuficiência renal aguda, disfunção ventricular transitória, pneumonia de aspiração e traumas relacionados às manobras de ressuscitação. Se a TV puder ser tolerada do ponto de vista hemodinâmico, a taquiarritmia incessante pode resultar em cardiomiopatia dilatada em poucos meses29.
Taquicardia Ventricular: causas3,7,9,10,12,18,19,23 | |
|
|
Os principais sintomas incluem palpitação, vertigem e síncope por diminuição da perfusão cerebral. A precordialgia pode ser decorrente da isquemia ou do próprio ritmo cardíaco. Compreensivelmente, a ansiedade é um achado comum. Alguns pacientes relatam uma sensação de peso na nuca, que pode estar relacionada ao aumento da pressão venosa central. Quando presente, a dispnéia pode estar relacionada ao aumento da pressão venosa pulmonar e – ocasionalmente – a contrações do átrio esquerdo contra uma válvula mitral fechada12,14.
Durante o período de TV, o exame físico pode revelar hipotensão, taquipnéia, sinais de hipoperfusão (p.ex.: diminuição do nível de consciência, palidez, diaforese), aumento da pressão venosa jugular, e alteração da intensidade da primeira bilha devido à perda de sincronia átrio-ventricular. Fora dos períodos de TV, os achados ao exame físico estão relacionados à cardiopatia subjacente, podendo incluir deslocamento do ictus cardíaco, sopros por valvopatias, ritmo de galope, etc. Estertores crepitantes bibasais podem estar presentes nos pacientes com insuficiência cardíaca descompensada10,12.
Taquicardia Ventricular: diagnósticos diferenciais7,9,10,12,18,19,23 | |
|
|
Durante a fase aguda de TV, se o paciente estiver inconsciente ou hemodinamicamente instável, o diagnóstico pode ser estabelecido através do exame clínico e do eletrocardiograma simples. Neste cenário, estudos laboratoriais são pouco práticos devido à urgência em seguir o protocolo ACLS5,6,25.
Existem vários estratagemas para diferenciar entre TV e taquicardia supraventricular com condução aberrante: a TV caracteriza-se por (1) ausência de complexos RS nas derivações precordiais, (2) RS com duração maior que 100 ms em qualquer derivação precordial, (3) dissociação ventriculo-atrial em qualquer uma das 12 derivações, (4) certas morfologias de QRS (p.ex.: QR ou QS em V6), (5) presença de uma onda R inicial em aVR, e (6) R ou Q maiores que 40 ms em aVR7,12,25.
Após a conversão, o ECG deve ser repetido em busca de infarto agudo ou crônico, isquemia, cicatrizes, pré-excitação ventricular, hipertrofia, alterações de condução, prolongamento de QT e outras anormalidades de repolarização precordial (síndrome de Brugada, displasia ventricular direita arritmogênica, etc)12,25.
Assim que o paciente estiver estabilizado, recomenda-se avaliar a presença de hipocalemia e metabólitos da cocaína e antidepressivos tricíclicos. O ecocardiograma e a coronário-angiografia podem ser solicitados para avaliar alterações cardíacas estruturais e isquêmicas. A radiografia do tórax pode ser útil para avaliar a congestão pulmonar5,6,12,25.
Alguns pacientes podem apresentar síncopes e/ou palpitações recorrentes. Nestes casos, os sintomas podem ser documentados com monitorização por Holter ou, se isto não for práico, através de um estudo eletrofisiológico diagnóstico (EED). O EED consiste na colocação de eletrodos no ventrículo, seguida de estímulos controlados progressivos segundo protocolos específicos. Nos pacientes com sintomas sugestivos de TV, este teste provocativo pode ser empregado para avaliar a presença de circuitos de reentrada arrimogênicos. O EED é particularmente importante nos pacientes com alto risco de morte súbita decorrente de alterações cardíacas estruturais subjacentes1,12,21.
Fase Aguda
A TV associada a perda da consciencia ou hipotensão é uma emergência médica com indicação de cardioversão imediata. Em um adulto médio, a cardioversão pode ser realizada com uma descarga bifásica de 100 a 200 J8,13,25.
No paciente hemodinamicamente estável e sem evidência de isquemia coronariana ou infarto, a restauração do ritmo pode ser obtida através de cardioversão ou medicamentos. Se a função do ventrículo esquerdo (VE) estiver comprometida, indica-se amiodarona + lidocaína. Se esta abordagem não obtiver sucesso, indica-se então sedação seguida de cardioversão monofásica sincronizada (50-200J)13,25,28.
Nos pacientes com TV polimórfica associada a ritmo sinusal e prolongamento de QT, recomenda-se magnésio, isoproterenol e/ou marcapasso (MP). Fenitoína e lidocaína também podem ser úteis para encurtar o intervalo QT. Procainamida está contraindicada neste cenário pois pode aumentar o intervalo QT. É essencial corrigir a hipocalemia e suspender qualquer medicação de uso crônico associada ao prolongamento do intervalo QT16.
Ocasionalmente, alguns pacientes podem apresentar taquicardia complexa de etiologia indeterminada. Se houver instabilidade hemodinâmica ou existirem dúvidas quanto ao diagnóstico correto do ritmo cardíaco, a estratégia mais segura é tratar como se fosse um caso de TV. Se possível, deve-se realizar um ECG de 12 derivações antes de iniciar o protocolo de conversão do ritmo3.
Pós-Conversão
Após correção da TV, a ênfase está em determinar a severidade da doença cardíaca, o prognóstico e a melhor abordagem terapêutica no longo prazo. As opções incluem medicações, desfibrilador-cardioversor implantável (DCI), e ablação por cateter. Uma vez que os pacientes com TV monomórfica possuem um baixo risco de morte súbita, os DCIs raramente são necessários. Na maioria dos casos, estes pacientes podem ser bem conduzidos com medicamentos ou ablação24.
Os estudos clínicos com drogas antiarrítmicas mostraram resultados desanimadores na TV em pacientes com disfunção do VE – algumas destas drogas podem até mesmo aumentar o índice de morte súbita neste grupo de pacientes. Entretanto, a amiodarona parece ser segura nos pacientes com disfunção do VE. Nos pacientes com insuficiência cardíaca congestiva, os melhores antiarrítmicos incluem beta-bloqueadores (carvedilol, metoprolol e bisoprolol), inibidores da enzima de conversão da angiotensina (ECA), e antagonistas da aldosterona24,26,30.
Intervenção Cirúrgica
O DCI mudou completamente o tratamento cirúrgico das arritmias ventriculares. Assim como os MP, estes dispositivos podem ser implantados por via endovenosa de modo rápido e seguro. Uma vez instalado, o DCI pode detectar e eliminar os episódios de TV. Eles também podem funcionar como MP de segurança em pacientes com bradiarritmias. Nos casos de TV/FV prévia, a terapia com DCI é tão ou mais eficaz que a terapia com as melhores drogas antiarrítmicas disponíveis, amiodarona e sotalol12.
Ablação com cateter endocárdico (ACE)
A ACE pode ser empregada nas fases iniciais da TV monomórfica idiopática, mas também pode ser utilizada para reduzir o limiar de arritmia na presença de miocardiopatia. O objetivo é reduzir os sintomas, não o risco de morte súbita. Em pacientes com miocardiopatia, o foco costuma estar na diminuição do número de choques do DCI17.
Medicamentos
Alguns medicamentos endovenosos podem ser utilizados para suprimir a TV monomórfica aguda. Os principais – e mais empregados – incluem procainamida, lidocaína, amiodarona e betabloqueadores (metoprolol, esmolol, propranolol). Nos pacientes com parada cardíaca, a amiodarona endovenosa é a droga de escolha11,26.
Apesar da lidocaína endovenosa ser eficaz na prevenção da TV peri-infarto, ela pode aumentar o risco de óbito. Estudos mostraram uma superioridade da amiodarona em relação à lidocaína ou placebo para parada cardíaca resssuscitada, mas seu papel na TV monomórfica estável ainda não foi bem avaliado11,12.
Nos pacientes com TV idiopática (associada a corações estruturalmente normais), as medicações costumam ser evitadas, preferindo-se a ablação curativa com cateter12.
No longo prazo, medicações orais podem ser utilizadas para suprimir a TV recorrente. Amiodarona e sotalol são os antiarrítmicos mais indicados, mas ambos requerem monitorização cuidadosa. Preferencialmente, o sotalol deve ser iniciado com o paciente internado e sob monitorização para bradicardia, proarritmia ventricular e prolongamento excessivo do intervalo QT. Antes de iniciar o uso de amiodarona, recomenda-se realizar uma avaliação da função hepática, tireoideana e pulmonar11,12,22,24.
Se a TV estiver ocorrendo em um paciente sob terapia antiarrítmica, é importante diferenciar entre TV recorrente e pró-arritmia ventricular fármaco-induzida. A forma mais comum de pró-arritmia é a Torsade de Pointes associada a prolongamento do intervalo QT, geralmente decorrente de bloqueio excessivo dos canais de potássio11,12,22,24.
Vale lembrar que, nos pacientes com TV/FV associada a repercussão hemodinâmica significativa, o DCI é considerado o tratamento de primeira linha, tendo preferência inclusive sobre a terapia medicamentosa. Entretanto, como o DCI trata a TV ao invés de prevenir, cerca de 50% dos pacientes com DCI necessitam utilizar antirrítmicos para reduzir o número de choques11,12,22,24.
Pacientes em terapia antiarrítmica devem ser avaliados regularmente quanto à presença de pró-arritmia e efeitos medicamentosos colaterais. As reações adversas podem ocorrer em qualquer ponto do tratamento. A administração crônica de procainamida pode resultar em uma síndrome tipo Lúpus, ao passo que a amiodarona pode causar reações tóxicas potencialmente fatais nos pulmões e fígado5,6,12.
Os pacientes com DCI devem ser monitorizados continuamente, avaliando-se o estado da bateria e os níveis sangüíneos de chumbo. Apesar do tempo de vida útil da bateria ser previsível, problemas podem ocorrer a qualquer momento12.
Uma vez que a maioria dos pacientes com TV também apresenta uma miocardiopatia subjacente, o tratamento da insuficiência cardíaca e da doença coronariana continua sendo importante12,25.
A maioria dos casos de Taquicardia Ventricular está relacionada a cicatrizes decorrentes de miocardiopatia isquêmica ou dilatada. O prognóstico varia de acordo com a doença subjacente, mas pode ser estimado de acordo com a função do ventrículo esquerdo. Nos pacientes com miocardiopatia isquêmica e TV não-sustentada, o índice de morte súbita é de aproximadamente 30% em 2 anos. Por outro lado, naqueles com TV idiopática o prognóstico costuma ser mais favorável, com exceção para os casos de síndrome do QT longo, displasia ventricular direita e miocardiopatia hipertrófica20. A escolha pelo tratamento dependerá do grau de disfunção ventricular, da presença de comorbidades (p.ex.: asma) e da presença (ou não) de um desfibrilador-cardioversor implantável.
- Akhtar M, Shenasa M, Denker S, et al. Role of cardiac electrophysiologic studies in patients with unexplained recurrent syncope. Pacing Clin Electrophysiol. Mar 1983;6(2 Pt 1):192-201.
- Altemose GT, Buxton AE. Idiopathic ventricular tachycardia. Annu Rev Med. 1999;50:159-77.
Arya A, Piorkowski C, Sommer P, et al. Idiopathic outflow tract tachycardias: current perspectives. Herz. May 2007;32(3):218-25. - Anderson KP. The changing epidemiology of ventricular arrhythmias. Cardiol Clin. 2008 Aug;26(3):321-33, v.
- Aronow WS. Management of ventricular arrhythmias. Compr Ther. 2008 Summer;34(2):89-99.
- Aronow WS. Management of the older person with ventricular arrhythmias. J Am Geriatr Soc. 1999 Jul;47(7):886-95.
- Brugada P, Brugada J, Mont L, et al. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation. May 1991;83(5):1649-59.
- Bodnár J. Pharmacologic and non-pharmacologic therapy of ventricular tachyarrhythmias. Bratisl Lek Listy. 1997 Nov;98(11):631-4.
- Chakko S, de Marchena E, Kessler KM, Myerburg RJ. Ventricular arrhythmias in congestive heart failure. Clin Cardiol. 1989 Sep;12(9):525-30.
- Christensen AH, Henningsen K, Svendsen JH. Ventricular tachyarrhythmias. A retrospective analysis of etiology, demography and treatment. Ugeskr Laeger. 2008 Jun 16;170(25):2234-7.
- Eckardt L, Haverkamp W, Breithardt G. Antiarrhythmic therapy in heart failure. Heart Fail Monit. 2002;2(4):110-9.
- European Heart Rhythm Association; Heart Rhythm Society, Zipes DP, Camm AJ, Borggrefe M, Buxton AE, Chaitman B, Fromer M, Gregoratos G, Klein G, Moss AJ, Myerburg RJ, Priori SG, Quinones MA, Roden DM, Silka MJ, Tracy C, Smith SC Jr, Jacobs AK, Adams CD, Antman EM, Anderson JL, Hunt SA, Halperin JL, Nishimura R, Ornato JP, Page RL, Riegel B, Priori SG, Blanc JJ, Budaj A, Camm AJ, Dean V, Deckers JW, Despres C, Dickstein K, Lekakis J, McGregor K, Metra M, Morais J, Osterspey A, Tamargo JL, Zamorano JL; American College of Cardiology; American Heart Association Task Force; European Society of Cardiology Committee for Practice Guidelines. ACC/AHA/ESC 2006 guidelines for management of patients with ventricular arrhythmias and the prevention of sudden cardiac death: a report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death). J Am Coll Cardiol. 2006 Sep 5;48(5):e247-346.
- Gambhir DS. Treatment of ventricular arrhythmias in heart failure: drugs or devices. Indian Heart J. 1998 Sep-Oct;50(5):507-10.
- Goldberger ZD, Rho RW, Page RL. Approach to the diagnosis and initial management of the stable adult patient with a wide complex tachycardia. Am J Cardiol. 2008 May 15;101(10):1456-66.
- Henningsen K, Christensen AH, Svendsen JH. Ventricular tachyarrhythmias in patients with cardiomyopathy. Ugeskr Laeger. 2008 Jun 16;170(25):2238-42.
- Kusumoto F. A comprehensive approach to management of ventricular arrhythmias. Cardiol Clin. 2008 Aug;26(3):481-96, vii.
- Klein LS, Shih HT, Hackett FK, et al. Radiofrequency catheter ablation of ventricular tachycardia in patients without structural heart disease. Circulation. May 1992;85(5):1666-74.
- Latif S, Dixit S, Callans DJ. Ventricular arrhythmias in normal hearts. Cardiol Clin. 2008 Aug;26(3):367-80, vi.
- Leitz N, Khawaja Z, Been M. Slow ventricular tachycardia. BMJ. 2008 Jul 3;337:a424. doi: 10.1136/bmj.39489.687894.DE.
- Liu ZM, Guo T, Huang W, Han MH, Zhao L, Li SM. The prospective study on the prognosis in patients with ventricular tachycardia or fibrillation treated with implantable automatic cardiovertor defibrillator. Zhonghua Xin Xue Guan Bing Za Zhi. 2008 Apr;36(4):309-12.
- Mason JW. A comparison of electrophysiologic testing with Holter monitoring to predict antiarrhythmic-drug efficacy for ventricular tachyarrhythmias. Electrophysiologic Study versus Electrocardiographic Monitoring Investigators. N Engl J Med. Aug 12 1993;329(7):445-51.
- Mason JW. A comparison of seven antiarrhythmic drugs in patients with ventricular tachyarrhythmias. Electrophysiologic Study versus Electrocardiographic Monitoring Investigators. N Engl J Med. Aug 12 1993;329(7):452-8.
- Merino JL. Mechanisms underlying ventricular arrhythmias in idiopathic dilated cardiomyopathy: implications for management. Am J Cardiovasc Drugs. 2001;1(2):105-18.
- Mitchell LB. Role of drug therapy for sustained ventricular tachyarrhythmias. Cardiol Clin. 2008 Aug;26(3):405-18, vi.
- Naik N, Talwar KK. Identification and management of ventricular tachycardia. J Indian Med Assoc. 2003 Feb;101(2):62-5, 95.
- Reiter MJ, Reiffel JA. Importance of beta blockade in the therapy of serious ventricular arrhythmias. Am J Cardiol. 1998 Aug 20;82(4A):9I-19I.
- Talwar KK, Naik N. Etiology and management of sustained ventricular tachycardia. Am J Cardiovasc Drugs. 2001;1(3):179-92.
- Turner I, Turner S, Grace AA. Timing of defibrillation shocks for resuscitation of rapid ventricular tachycardia: does it make a difference? Resuscitation. 2009 Feb;80(2):183-8.
- Waleffe A, Piérard LA. Ventricular arrhythmias. Rev Med Liege. 2004 Apr;59(4):190-5.
- Wiesfeld AC, Crijns HJ, Tuininga YS, Lie KI. Beta adrenergic blockade in the treatment of sustained ventricular tachycardia or ventricular fibrillation. Pacing Clin Electrophysiol. 1996 Jul;19(7):1026-35.
| Copyright © 2009 Bibliomed, Inc. | 31 de março de 2009 |
sexta-feira, 27 de fevereiro de 2009
Doença de Whipple
![]() Doença de Whipple
Doença de Whipple
![]()
© Equipe Editorial Bibliomed
Neste Artigo:
- Introdução
- Etiologia
- Manifestações Clínicas
- Diagnóstico
- Tratamento
- Prognóstico
- Referências Bibliográficas:
Anteriormente considerada fatal, a doença de Whipple é um distúrbio crônico multissistêmico causado pela bactéria Tropheryma whippelii. No presente artigo, são revisados manifestações clínicas e aspectos diagnósticos e terapêuticos desta intrigante doença.
Em 1907, na Johns Hopkins University (EUA), o médico George Hoyt Whipple descreveu o caso de um missionário (também médico) de 36 anos que há 5 anos vinha apresentando perda ponderal, picos febris, poliartrite, anemia, hiperpigmentação cutânea, diarréia e queixas abdominais inespecíficas27. Após pesquisas iniciais, o distúrbio foi denominado Lipodistrofia Intestinal30,34, recebendo mais tarde o nome de Doença de Whipple (DW). A DW é considerada um distúrbio multissistêmico6,30,34,41,48,49,52,63 porém com manifestações intestinais mais proeminentes6,9,27,31,51,55. Apesar de sua epidemiologia obscura, muitos autores não hesitam em afirmar que a doença não é tão rara quanto se pensa58,61.
EtiologiaHá muito se suspeitava de uma etiologia infecciosa para a DW11, mas apenas em 1992 o agente – um actinomiceto gram-positivo - foi isolado, caracterizado em nível molecular pela amplificação de seus genes RNAr 9 e batizado de Tropheryma whippelii 8,55. Desde a descoberta microbiológica da T. whippelii, a DW tem atraído mais atenção do meio médico61.
Pouco se sabe acerca da patogênese da DW, os reservatórios de T. whippelii e a proporção de pessoas portadoras da bactéria sem as anormalidades intestinais clássicas36. A bactéria tem sido idenficada em indivíduos sadios e ainda não está certo se estes pacientes são portadores assintomáticos ou se existem virulências diferentes entre cepas de T. whippelii responsáveis pelas manifestações clínicas variáveis.
É possível que a T. whippelii seja um organismo comensal10 ou ambiental: em uma amostra randomizada de 40 pessoas saudáveis, Street59 encontrou evidências de DNA de T. whippelii na saliva de 35% delas. Outros autores35 demonstraram a presença da bactéria em comunidades vegetais polimicrobianas no meio-ambiente, sugerindo o papel de uma possível fonte ambiental de contaminação.
Alguns trabalhos sugerem que a susceptibilidade do hospedeiro pode ser exacerbada pela sobrecarga de ferro64, mas na verdade ainda não existem existem fatores de risco reconhecidos. Talvez a T. whippelii cause DW em um determinado grupo de indivíduos com defeitos imunológicos ainda obscuros10. Até o momento, foram identificados 6 diferentes subtipos de T. whippelii. O desenvolvimento recente de meios de cultura e detecção imunohistoquímica11,47,50 prometem elucidar vários aspectos obscuros relacionados à T. whippelii 9.
Manifestações ClínicasMais de 70% dos casos ocorrem em homens12, especialmente entre 30 e 60 anos de idade2,5,47. Poliartralgias migratórias, febre e diarréia crônica associada a dores abdominais e perda ponderal são as manifestações mais comuns37,47,52. Em alguns casos, a apresentação inicial pode ser confundida com Sarcoidose65.
A diarréia tende a ser gordurosa ou aquosa e a dor abdominal, epigástrica e exacerbada após as refeições. A lesão mucosa no intestino delgado caracteriza-se por edema da mucosa com alterações variáveis da estrutura vilosa, presença de bacilos e acúmulo de macrófagos contendo glicoproteínas PAS-positiva na lâmina própria. Os sintomas gastrointestinais podem simular aqueles da Síndrome do Intestino Irritável. É importante observar que alterações intestinais não estão necessariamente presentes em todos os pacientes com DW sintomática43. Na verdade, cerca de 18% dos pacientes não apresentam qualquer alteração intestinal ao longo da doença8.
As artralgias são transitórias, migratórias, recorrentes, grosseiramente simétricas, não-deformantes e múltiplas e podem preceder as demais manifestações da doença em 15 anos ou mais2,5,8,22,52,56. A artrite da DW imita aquela da febre reumática em vários aspectos: além dos sinais flogísticos, apresenta preferência pelas grandes articulações e alguns pacientes podem até mesmo desenvolver nódulos subcutâneos. A leucometria do líquido sinovial pode estar tão elevada quanto 50.000/mm3 e é possível detectar a presença de T. whippelii em alguns pacientes.
Alguns autores27 têm sugerido que algum comprometimento neurológico está presente em todos os casos. Outros referem que 40% dos pacientes com DW apresentam colonização assintomática do Sistema Nervoso Central (SNC) por Tropheryma whippelii, mas apenas 10-20% desenvolvem manifestações clínicas. Alterações sistêmicas podem ser observadas na maioria dos dos pacientes com DW cerebral, com predomínio de distúrbios cognitivos sobre os psiquiátricos33. Demência, oftalmoplegia e mioclonia compõem uma tríade comumente descrita e o comprometimento do SNC pode manifestar-se sem envolvimento gastrointestinal6. O reconhecimento precoce das alterações neurológicas na DW é essencial, uma vez que a doença pode levar a sequelas irreversíveis1.
Apesar do comprometimento cardíaco ser considerado raro42, acredita-se que a incidência de endocardite por DW é subestimada14. A possibilidade de DW deve ser considerada em todos os casos de endocardite com hemoculturas negativas42.
| Quadro 1 – Manifestações Clínicas 4,9,20,23,27,28,29,37,60,63 | |
Gastrointestinais | Diarréia crônica, má-absorção severa com esteatorréia, distensão e dor abdominal, hepatite granulomatosa. |
SNC | Cefaléia, confusão, sinais de acometimento focal de nervos cranianos, perda de memória, meningite, ataxia, disfunção hipotalâmica (distúrbio do sono, hiperfagia, polidipsia), demência, letargia progressiva com coma, convulsões, déficits sensoriais, incoordenação, polidipsia, parkinsonismo. |
Pulmonares | Tosse crônica pouco produtiva, adenopatia hilar, pleuris, derrame pleural, nódulos pulmonares, lesões endobrônquicas. |
Cardíacas | Pericardite constritiva, endocardite, deformidade valvular, miocardite, arterite coronariana, insuficiência cardíaca congestiva e morte súbita. |
Oftalmológicas | Uveíte, retinite, nistagmo, oftalmoplegia, |
Sistêmicas | Febre baixa, perda ponderal, hiperpigmentação cutânea, linfadenopatia periférica, anemia, fatigabilidade exacerbada, mialgia, artrite, pseudotumor abdominal, nódulos subcutâneos |
| Quadro 2 – Associações mais freqüentes 24,26,41 |
|
Devido às manifestações diversas, o diagnóstico clínico é muito difícil65 e frequentemente é feito apenas após anos ou mesmo décadas de aparecimento dos primeiros sintomas 9,13,30. É necessário um alto índice de suspeita para detectar a doença antes do início dos sintomas gastrointestinais12,40,47.
O diagnóstico da DW tem sido mais freqüente nos últimos devido à melhoria das ferramentas diagnósticas disponíveis. O número de relatos de DW sem manifestações gastrointestinais e lesões histológicas na mucosa intestinal também aumentou, promovendo revisões na percepção tradicional desta doença e nos métodos diagnósticos25. Ainda assim, calcula-se que apenas 1 em cada 10 casos são diagnosticados no momento da apresentação clínica.
A histopatologia de espécimes de biópsia jejunal estabelece o diagnóstico em 90% dos casos8, mostrando macrófagos contendo glicoproteínas coráveis pelo PAS. À microscopia eletrônica, o material PAS-positivo se apresenta como bacilos de parede trilaminar55. Apesar desta aparência um dia ter sido considerada patognomônica da DW, padrões bastante similares são observados em pacientes com enteropatia associada à AIDS (infecção intestinal por Mycobactyerium avium).
Reações de Polimerase em Cadeia (RPC) possuem sensibilidade de 96,6% e especificidade de 100% para o diagnóstico de T. whippelli a partir de biópsias jejunais ou ganglionares12,51, sendo consideradas o padrão-ouro58. Endoscopias digestivas altas normais são armadilhas perigosas e podem ser necessárias múltiplas biópsias para confirmar DW12,51.
Outras abordagens complementares podem ser úteis: a diminuição da absorção de D-Xilose é comum. O Estudo de Trânsito Intestinal mostra espessamento irregular das pregas mucosas, particularmente no duodeno e jejuno. A TC é útil para evidenciar manifestações extraintestinais da DW (p.ex.: massas mesentéricas)53. Cerca de 90% dos pacientes com alterações neurológicas apresentam biópsias cerebrais positivas para a doença27,33 e o líquido céfalo-raquidiano pode conter macrófagos PAS-positivos27. Também pode-se isolar T. whippelii a partir do líquido ou do tecido sinovial em alguns casos44.
Apesar dos avanços no estudo da doença, o diagnóstico microbiológico é dificultado pela ausência de meios para cultura e sorodiagnóstico do agente. Em geral, confia-se na demonstração de partículas positivas para o ácido periódico de Schiff em tecidos infectados e/ou presença de bactérias de paredes trilaminares à microscopia eletrônica9. Linhagens celulares de fibroblastos mostraram-se meios viáveis de cultura para T. whippelii e é provável que sorológicos estejam disponíveis a médio prazo50. A detecção do DNA de T. whippelii nas fezes também parece ser um método diagnóstico não-invasivo promissor, mas ainda necessita de aprimoramentos21.
| Quadro 3 – Diagnósticos Diferenciais6,11,18,26 |
|
Se não tratada, a DW apresenta curso progressivo e potencialmente fatal13,23,27,48,52. Felizmente, o tratamento adequado leva à cura na maioria dos casos12,30. Recomenda-se iniciar e terminar o tratamento com uma análise de RPC do líquor, para documentar o desaparecimento do bacilo do SNC após antibioticoterapia45,46,58.
Antibióticos que não cruzam a barreira hemato-encefálica não são adequados para tratamento inicial na DW uma vez que podem predispor à recorrência neurológica1. Curiosamente, a terapia com penicilina+estreptomicina é suficiente para bloquear os sintomas neurológicos, enquanto que o tratamento a longo prazo com SMZ+TMP ocasionalmente resulta em manifestações da DW sobre o SNC.
| Quadro 4 – Esquemas antimicrobianos |
|
Em pacientes com intolerância ao esquema com SMZ+TMP, pode-se utilizar cloranfenicol ou uma cefalosporina de terceira geração como o ceftriaxone. Infelizmente, faltam estudos prospectivos controlados para definir os regimes antibioticoterápicos ideais e sua duração ótima. O uso de cefalosporinas de terceira geração tem se mostrado benéfica na DW cerebral57.
O tratamento pode incluir suplementação de ferro e folato (pacientes anêmicos), vitamina D e cálcio (nos casos de diarréia persistente), magnésio (nos casos de tetania) e reposição hidroeletrolítica de acordo com a necessidade. Uma vez que a maioria dos pacientes apresenta-se desnutrida no momento do diagnóstico, recomenda-se dieta hipercalórica e hiperproteica, suplementada com vitaminas até que a função absortiva retorne ao normal.
Após introdução da antibioticoterapia e demais medidas de suporte, a melhora clínica pode ser observada rapidamente, com febre e sintomas articulares desaparecendo em alguns dias e a diarréia e má-absorção, em 2-4 semanas ou menos, porém a recuperação histológica pode levar até 2 anos. Mesmo com os esquemas propostos, existe 40% de possibilidade de recorrência51, mas virtualmente todos os casos recorrentes evoluem favoravelmente com reintrodução da antibioticoterapia12. Ainda assim, é prudente monitorar cuidadosamente a resposta ao tratamento52.
PrognósticoO prognóstico da doença, se tratada, é excelente em 90% dos casos8 e a maioria dos pacientes é curada. Recorrências podem ocorrer após suspensão da antibioticoterapia, necessitando retorno do tratamento. Raros pacientes apresentam sintomas neurológicos e deterioração mental anos após o tratamento bem-sucedido devido à recorrência cerebral da DW17. O SNC é o local mais comum de recorrência27 e esta em geral é resistente ao tratamento1,27.
| Quadro 5 – Complicações |
|
Apesar da antibioticoterapia, alguns pacientes com DW não-complicada morrem subita e inexplicavelmente. Acredita-se que a miocardite seja a causa mais frequente de morte nestes casos39 - as complicações cardíacas da doença de Whipple raramente são diagnosticadas antes da morte19. Durante o período de acompanhamento, alguns autores32 recomendam biópsias de controle anualmente, mas o papel de biópsias repetidas da mucosa intestinal para confirmar cura ou detectar recorrência da doença é controverso51,54.
- Alba D, Molina F, Vazquez JJ. Neurologic manifestations of Whipple disease. An Med Interna 1995 Oct;12(10):508-12.
- Blum HE. Whipple's disease: molecular biology, clinical aspects, therapy. Schweiz Rundsch Med Prax 1997 Jul 16;86(29-30):1143-6.
- Brandle M, Ammann P, Spinas GA, Dutly F, Galeazzi RL, Schmid C, Altwegg M. Relapsing Whipple's disease presenting with hypopituitarism. Clin Endocrinol (Oxf) 1999 Mar;50(3):399-403.
- Brisseau JM, Rodat O, Buzelin F, Le Bodic L, Lucas J, Harousseau JL, Alliot M.
Granulomatous hepatic localizations in Whipple's disease. Apropos of 2 cases. Sem Hop 1983 Nov 17;59(42):2889-92. - Caples SM, Petrovic LM, Ryu JH. Successful treatment of Whipple disease diagnosed 36 years after symptom onset. Mayo Clin Proc 2001 Oct;76(10):1063-6.
- Colombat M, Carton S. Whipple's disease: benefit of the fine-needle aspiration cytology from lymph nodes. Clin Exp Pathol 1999;47(5):227-30.
- Di Stefano M, Jorizzo RA, Brusco G, Cecchetti L, Sciarra G, Loperfido S, Brandi G, Gasbarrini G, Corazza GR. Bone mass and metabolism in Whipple's disease: the role of hypogonadism. Scand J Gastroenterol 1998 Nov;33(11):1180-5.
- Durand DV, Lecomte C, Cathebras P, Rousset H, Godeau P. Whipple disease. Clinical review of 52 cases. The SNFMI Research Group on Whipple Disease. Societe Nationale Francaise de Medecine Interne. Medicine (Baltimore) 1997 May;76(3):170-84.
- Dutly F, Altwegg M. Whipple's disease and Tropheryma whippelii. Clin Microbiol Rev 2001 Jul;14(3):561-83.
- Dutly F, Hinrikson HP, Seidel T, Morgenegg S, Altwegg M, Bauerfeind P. Tropheryma whippelii DNA in saliva of patients without Whipple's disease. Infection 2000 Jul-Aug;28(4):219-22.
- Drancourt M. Tropheryma whippelii, an emerging intracellular pathogen causing Whipple disease. Presse Med 1999 Feb 27;28(8):435-9, 433.
- Durand DV, Lecomte C, Cathebras P, et al. Whipple disease: clinical review of 52 cases. Medicine 1997;76(3):170-184.
- Duvnjak M, Antic Z, Supanc V, Simicevic VN, Smircic-Duvnjak L. Whipple's disease: a case study with unexpected prognosis. Acta Med Croatica 1998;52(2):139-40.
Fenollar F, Lepidi H, Raoult D. Whipple's endocarditis: review of the literature and comparisons with q fever, bartonella infection, and blood culture-positive endocarditis. Clin Infect Dis 2001 Oct 15;33(8):1309-16. - Fleming JL, Wiesner RH, and Shorter RG. Whipple’s Disease: clinical, biochemical, and histopathologic features and assessment of treatment in 29 patients. Mayo Clin Proc 1988;63:539-551.
- Fredricks DM, Relman DA. Cultivation of Whipple bacillus: the irony and the ecstasy. Lancet 1997;350:1262-1263.
- Garas G, Cheng WS, Abrugiato R, Forbes GM. Clinical relapse in Whipple's disease despite maintenance therapy. J Gastroenterol Hepatol 2000 Oct;15(10):1223-6.
- Gomez de la Torre R, Claros Gonzalez IJ, Lopez Muniz C, Velasco Alvarez A. Whipple's disease: early diagnosis through articular disease and hyperpigmentation. An Med Interna 1998 Jan;15(1):33-5.
- Gubler JG, Kuster M, Dutly F, Bannwart F, Krause M, Vogelin HP, Garzoli G, Altwegg M. Whipple endocarditis without overt gastrointestinal disease: report of four cases. Ann Intern Med 1999 Jul 20;131(2):112-6.
- Guilera M, Rodriguez de Castro E, Sole J, Rezola J, Benet JM, Matos M, Ruperez P. Abdominal pseudotumor and Whipple's disease. Gastroenterol Hepatol 1996 May;19(5):247-9.
- Gross M, Jung C, Zoller WG. Detection of Tropheryma whippelii DNA (Whipple's disease) in faeces. Ital J Gastroenterol Hepatol 1999 Jan-Feb;31(1):70-2.
- Gruner U, Goesch P, Donner A, Peters U. Whipple disease and non-Hodgkin lymphoma. Z Gastroenterol 2001 Apr;39(4):305-9.
- Halperin JJ, Landis DM, Kleinman GM. Whipple disease of the nervous system. Neurology 1982 Jun;32(6):612-7.
- Helliwell TR, Appleton RE, Mapstone NC, Davidson J, Walsh KP. Dermatomyositis and Whipple's disease. Neuromuscul Disord 2000 Jan;10(1):46-51.
- Hirsbrunner-Erni R, Altwegg M, Diener PA, Villiger PM. Whipple's disease with normal intestinal histology: rarity or reality? Schweiz Med Wochenschr 2000 Nov 25;130(47):1820-6.
- Jirout Casillas F, Ballina Garcia FJ, Fernandez Sanchez JA, Queiro Silva R, Ordas Calvo C, Rodriguez Perez A. Atypical manifestations of Whipple's disease. An Med Interna 2001 Jan;18(1):24-6.
- Jovic NS, Jovic JZ. Neurologic disorders in Whipple's disease. Srp Arh Celok Lek 1996 Mar-Apr;124(3-4):98-102.
- Khairy P, Graham AF. Whipple's disease and the heart. Can J Cardiol 1996 Sep;12(9):831-4
- Kelly CA, Egan M, Rawlinson J. Whipple's disease presenting with lung involvement. Thorax 1996 Mar;51(3):343-4.
- Lange U, Teichmann J, Doppl W, Klor H. Whipple's disease - current status of diagnostics and therapy. Eur J Med Res 1998 Jul 20;3(7):331-9.
- Levy S, Degott C, Redondo A, Benhamou JP, Bernuau J. Acute intracranial hypertension and anicteric cholestasis revealing Whipple's disease without digestive involvement. Gastroenterol Clin Biol 2001 Jan;25(1):100-2.
- Loginov AS, Parfenov AI, Poleva NI. \Whipple's disease: results of long-term follow-up. Ter Arkh 1998;70(9):35-41.
- Louis ED, Lynch T, Kaufmann P, Fahn S, Odel J. Diagnostic guidelines in central nervous system Whipple's disease. Ann Neurol 1996 Oct;40(4):561-8.
- Maiwald M, Relman D. Whipple's Disease and Tropheryma whippelii: Secrets Slowly Revealed. Clin Infect Dis 2001 Feb 1;32(3):457-63.
- Maiwald M, Schuhmacher F, Ditton HJ, von Herbay A. Environmental occurrence of the Whipple's disease bacterium (Tropheryma whippelii). Appl Environ Microbiol 1998 Feb;64(2):760-2.
- Maiwald M, von Herbay A, Persing DH, Mitchell PP, Abdelmalek MF, Thorvilson JN, Fredricks DN, Relman DA. Tropheryma whippelii DNA is rare in the intestinal mucosa of patients without other evidence of Whipple disease. Ann Intern Med 2001 Jan 16;134(2):115-9.
- Manzel K, Tranel D, Cooper G. Cognitive and behavioral abnormalities in a case of central nervous system Whipple disease. Arch Neurol 2000 Mar;57(3):399-403.
- Marie I, Levesque H, Levade MH, Cailleux N, Lecomte F, Francois A, Metayer J, Lerebours E, Courtois H. Hypertrophic osteoarthropathy can indicate recurrence of Whipple's disease. Arthritis Rheum 1999 Sep;42(9):2002-6.
- McGettigan P, Mooney EE, Sinnott M, Sweeney EC, Feely J. Sudden death in Whipple's disease. Postgrad Med J 1997 Aug;73(862):509-11.
- Misbah SA, Ozols B, Franks A, Mapstone N. Whipple's disease without malabsorption: new atypical features. QJM 1997 Dec;90(12):765-72.
- Misbah SA, Mapstone NP. Whipple's disease revisited. J Clin Pathol 2000 Oct;53(10):750-5.
- Naegeli B, Bannwart F, Bertel O. An uncommon cause of recurrent strokes: Tropheryma whippelii endocarditis. Stroke 2000 Aug;31(8):2002-3.
- Nishimura JK, Cook BE Jr, Pach JM. Whipple disease presenting as posterior uveitis without prominent gastrointestinal symptoms. Am J Ophthalmol 1998 Jul;126(1):130-2.
- O'Duffy JD, Griffing WL, Li CY, Abdelmalek MF, Persing DH. Whipple's arthritis: direct detection of Tropheryma whippelii in synovial fluid and tissue. Arthritis Rheum 1999 Apr;42(4):812-7.
- Petrides PE, Muller-Hocker J, Fredricks DN, Relman DA. RPC analysis of T. whippelii DNA in a case of Whipple's disease: effect of antibiotics and correlation with histology. Am J Gastroenterol 1998 Sep;93(9):1579-82.
- Pron B, Poyart C, Abachin E, Fest T, Belanger C, Bonnet C, Capelle P, Bretagne JF, Fabianek A, Girard L, Hagege H, Berche P. Diagnosis and follow-up of Whipple's disease by amplification of the 16S rRNA gene of Tropheryma whippelii. Eur J Clin Microbiol Infect Dis 1999 Jan;18(1):62-5.
- Puechal X. Whipple disease and arthritis. Curr Opin Rheumatol 2001 Jan;13(1):74-9.
- Ramaiah C, Boynton RF. Whipple's disease. Gastroenterol Clin North Am 1998 Sep;27(3):683-95, vii.
- Raoult D, Birg ML, La Scola B, Fournier PE, Enea M, Lepidi H, Roux V, Piette JC, Vandenesch F,
Vital-Durand D, Marrie TJ. Cultivation of the bacillus of Whipple's disease. N Engl J Med 2000 Mar 2;342(9):620-5. - Raoult D, La Scola B, Lecocq P, Lepidi H, Fournier PE. Culture and immunological detection of Tropheryma whippelii from the duodenum of a patient with Whipple disease. JAMA 2001 Feb 28;285(8):1039-43.
- Ramzan NN, Loftus E Jr, Burgart LJ, Rooney M, Batts KP, Wiesner RH, Fredricks DN, Relman DA,
- Persing DH. Diagnosis and monitoring of Whipple disease by polymerase chain reaction. Ann Intern Med 1997 Apr 1;126(7):520-7.
- Ratnaike RN. Whipple's disease. Postgrad Med J 2000 Dec;76(902):760-6.
- Rijke AM, Falke TH, de Vries RR. Computed tomography in Whipple disease. J Comput Assist Tomogr 1983 Dec;7(6):1101-2.
- Ronchetto F, Vineis C, Musso V. What posttreatment monitoring in Whipple's disease? A case report. Recenti Prog Med 1996 Dec;87(12):592-3.
- Rowedder A, Bauer S, Wegmann W, Schlup P, Meier R. 2 cases of Whipple disease with different outcomes. Schweiz Med Wochenschr Suppl 1996;79:47S-52S.
- Schilling D, Adamek HE, Kaufmann V, Maier M, Riemann JF. Arthralgia as an early extraintestinal symptom of Whipple's disease. Report of five cases. J Clin Gastroenterol 1997 Jan;24(1):18-20.
- Schnider PJ, Reisinger EC, Gerschlager W, Muller C, Berger T, Krejs GJ, Auff E. Long-term follow-up in cerebral Whipple's disease. Eur J Gastroenterol Hepatol 1996 Sep;8(9):899-903.
- Singer R. Diagnosis and treatment of Whipple's disease. Drugs 1998 May;55(5):699-704.
- Street S, Donoghue HD, Neild GH. Tropheryma whippelii DNA in saliva of healthy people. Lancet 1999 Oct 2;354(9185):1178-9.
- Tarroch X, Vives P, Salas A, More J. Subcutaneous nodules in Whipple's disease. J Cutan Pathol 2001 Aug;28(7):368-70.
- von Herbay A, Otto HF, Stolte M, Borchard F, Kirchner T, Ditton HJ, Maiwald M. Epidemiology of Whipple's disease in Germany. Analysis of 110 patients diagnosed in 1965-95. Scand J Gastroenterol 1997 Jan;32(1):52-7.
- von Herbay A. Whipple's disease. Histologic diagnosis after the discovery of Tropheryma whippelii. Pathologe 2001 Jan;22(1):82-8.
- Walter R, Bachmann SP, Schaffner A, Ruegg R, Schoedon G. Bone marrow involvement in Whipple's disease: rarely reported, but really rare? Br J Haematol 2001 Mar;112(3):677-9.
- Weinberg ED. Iron loading: a risk factor for Whipple's disease? Med Hypotheses 2001 Jul;57(1):59-60.
- Wolfert AL, Wright JE. Whipple's disease presenting as sarcoidosis and valvular heart disease. South Med J 1999 Aug;92(8):820-5.
sexta-feira, 20 de fevereiro de 2009
Diagnóstico em Endodontia
Diagnóstico em Endodontia - endo-e
| Página Principal |
| O diagnóstico é de fundamental importância em endodontia para determinação do tratamento a ser realizado, sendo definido como a arte de identificar uma doença a partir dos seus sinais e sintomas, pois é baseado essencialmente na interpretação ponderada dos dados obtidos com o exame do paciente. |
|
|
 | Caso o diagnóstico não puder ser feito ou a causa não puder ser determinada, então o tratamento não deve ser iniciado.
Observar radiografia panorâmica evidenciando tratamento endodôntico em todos os dentes, imagem original extraída de: Cohen, S. & Hargreaves, K. M. Caminhos da Polpa 9a. Ed. Mosby, Elsevier 2007, p59. |  | ||
| O diagnóstico pode ser representado por uma corrente, na falta de um elo, a corrente será rompida, colocando em risco o sucesso do tratamento | Radiografia panorâmica evidenciando tratamento endodôntico em todos os dentes, qual seria o dente causal? |
|
|
|
|
| ANAMNESE |
|
|
|
|
| Questionamento sobre tratamentos odontológicos anteriores, tratamentos ortodônticos e periodontais, bem como histórico de traumatismos são de extrema importância. Deve-se levar em consideração as características da dor, se esta é espontânea ou provocada, assim como a duração, se é curta ou prolongada. Da mesma forma devemos analisar a sede da dor, trata-se de uma dor irradiada, difusa, reflexa (mal localizada, o paciente tem dúvidas?) ou localizada? O paciente consegue indicar o dente responsável pela dor? |  |  | ||
| O interrogatório deve ser objetivo e direcionado pelo profissional | Preenchimento da ficha clínica deve ser feito com o uso das barreiras: sobre-luvas e saquinhos plásticos (gelinho chup-chup) ou filme de PVC na caneta |
|
|
| Surgimento e evolução (quando, como e onde apareceu?) aumentou ou diminuiu? E a freqüência da dor é contínua ou intermitente? A intensidade da dor deve ser quantificada, numa escala de 0 a 10, sendo 10 a mais severa Com que a dor aumenta/exacerba ou alivia/mitigada? Por vezes, o paciente relata que o dente já doeu há algum tempo, permaneceu assintomático por um período e, atualmente está doendo novamente. Pode relatar também que, após troca da restauração, o dente passou a doer. Com relação aos fármacos, como os analgésicos, foi eficaz? Com esses dados em mãos, partiremos para o exame físico extra-oral. |
| EXAME FÍSICO EXTRA-ORAL |
|
|
 | Inspeção Clínica Extra-Oral Observar a presença de assimetria facial evidenciadora de aumento de volume externo ou alterações de estrutura e coloração da face do paciente. Toda e qualquer modificação presente deve ser analisada comparando o lado homólogo, devido as características de normalidade variar de paciente para paciente. | |
| A inspeção deve ser feita com o paciente devidamente posicionado e iluminação adequada |
|
Palpação Extra-Oral Trata-se de um recurso semiotécnico que tem por finalidade detectar e analisar as regiões que denotem aumento de volume, alteração na consistência, limites marginais da tumefação, grau de fixação ou mobilidade e sensibilidade. |  |  | ||
| Usando as extremidades dos dedos | Usando ambas as mãos |
|
|
| Procurar por nódulos, desvios de contorno ósseo, desvios/estalos em ATM e condição de abertura de boca. |
|
|
 |  |  |
| Palpação das cadeias ganglionares manual das áreas submandibular, pré e pós auriculares e cervicais |
|
|
 |  |  |
| Palpação da ATM, por meio da avaliação da trajetória condilar e abertura de boca |
|
|
| Atenção para a presença de edemas ou tumefações, vermelhidão e/ou qualquer tipo de assimetria facial. Sempre que o paciente relatar qualquer tipo de edema na face, o qual pode ser de difícil visualização pelo clínico, recomenda-se avaliar pela vista superior. Exclusivamente após o adequado exame clínico e exames complementares podemos identificar a doença, o dente responsável, se é doença da polpa (viva) ou doença do periápice (morta), aguda ou crônica, indicar o tratamento e procedimento clínico na primeira sessão e nas demais sessões. |  |  | ||
| Assimetria facial, edema difuso na região superior esquerda da face. Dente responsável 25 - abscesso perirradicular agudo. Na vista superior, é evidente o edema difuso na face esquerda | ||||
| Edema e/ou vermelhidão normalmente são sinais de doenças agudas do periápice (sintomáticas), tendo como nomenclatura abscesso perirradicular agudo (APA), consultar capítulo das doenças da polpa e periápice (Denças Endo). |  |  |  | |||
| Edema difuso, envolvimento da asa do nariz.e região infra-orbitária, dente 23 - APA |
| Edema difuso e vermelhidão. Dente responsável 26 - abscesso perirradicular agudo |
| Edema localizado e vermelhidão. Dente responsável 46 - abscesso perirradicular agudo |
|
|
 |  |  | ||
| Edema localizado e vermelhidão. Dente responsável 42 - abscesso perirradicular agudo | Edema difuso. Dente responsável 46 - abscesso perirradicular agudo. Na vista superior, é evidente o edema difuso na face inferior direita | |||
| Fístulas são sinais de doença crônica do periápice (assintomáticas), tendo como nomenclatura abscesso perirradicular crônico (APC). Sempre que nos deparamos com uma fístula, necessário se faz mapeá-la ou introduzir um contraste, com auxílio do cone de gutapercha secundário e tomada radiográfica, identificando o dente responsável. |  |  |  | |||
| Fístula na base da asa do nariz. Dente responsável 23, abscesso perirradicular crônico | Fístula na base do mento. Dente responsável 41, abscesso perirradicular crônico | |||||
|
|
| EXAME FÍSICO INTRA-ORAL |
| Inspeção Clínica Intra-Oral Recomenda-se a secagem com gaze de qualquer região mucosa que, durante a inspeção, conote alteração evidente, pois tal recurso elimina a dispersão da luz pela película de saliva, comparando-se com a normalidade. |
|
|
 |  |  | ||
| Inspeção da mucosa das bochechas e lábios | Abaixadores de língua descartáveis | Inspeção da mucosa superior |
|
|
 |  |  | ||
| Inspeção da mucosa inserida do vestíbulo e assoalho bucal | Inspeção da mucosa inserida do vestíbulo | Inspeção da mucosa inserida do palato |
|
|
 |  |  | ||
| Edema localizado. Dente responsável 21 - abscesso perirradicular agudo | Fístula vestibular anterior superior direita. Dente responsável 11, abscesso perirradicular crônico | Edema localizado. Dente responsável 14 - abscesso perirradicular agudo |
|
|
 |  |  | ||
| Edema localizado. Dente responsável 16 - abscesso perirradicular agudo | Edema localizado. Dente responsável 12 (raiz com curvatura apical distopalatina) - abscesso perirradicular agudo | Fístula palatina anterior esquerda. Dente responsável 22 (raiz com curvatura apical distopalatina), abscesso perirradicular crônico |
|
|
|
| |  |  | |||
| A localização do edema e/ou caminho fistuloso estará condicionado por fatores de ordem anatômica, tais como inserções musculares, presença de cavidades naturais e espessura da cortical óssea típicas de cada grupamento dentário ou até das particularidades de cada dente ou raiz envolvidas no processo. | Edema localizado. Dente responsável 26, raiz palatina - abscesso perirradicular agudo | Fístula palatina posterior esquerda. Dente responsável 26, raiz palatina- abscesso perirradicular crônico | ||||
|
|
| Inspeção dos Dentes |
|
|
| Atenção para a cor e translucidez dos dentes, presença de cárie ou restauração extensa e infiltrações, trincas, fratura de coroa e/ou raiz, abrasão, atrição, erosão ou defeitos de desenvolvimento, condições periodontais, grau de mobilidade e verificação da oclusão, observando desvios de oclusão, contatos prematuros assim como perda ou ausência de contato interdental. Tal inspeção deve ser feita por quadrantes com a região seca com gaze e isolamento relativo. |
|
|
 | 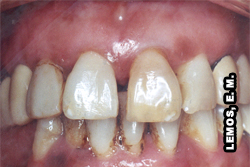 |  | ||
| Coroas escurecidas podem conotar mortificação pulpar. Observar restaurações visivelmente infiltradas. Dependendo do quadro sintomático, agudo ou crônico: periodontite apical aguda ou periodontite apical crônica, respectivamente | Coroas com translucidez alterada (tonalidade amarelada ou opaco-leitosa) podem caracterizar calcificação difusa, dente 21. Características da dor: assintomática, detectável radiograficamente | Coroas rosadas (origem hemorrágica) podem significar dentes traumatizados e conseqüente mortificação pulpar, dependendo se tem dor ou não, agudo ou crônico: periodontite apical aguda ou periodontite apical crônica, respectivamente |
|
|
 |  |  | ||
| Mancha rósea dente 11, sugerindo reabsorção interna na coroa (câmara pulpar), devido a cor da polpa ser refletiva através da transparência do esmalte. Características da dor: assintomática, detectável radiograficamente | Lesões cariosas, inspecionar profundidade, exposição pulpar e associar com as características da dor para determinar o diagnóstico e tratamento adequado | Restaurações extensas, inspeção de infiltrações |
|
|
 |  |  | ||
| Inspeção de trincas e seu envolvimento pulpar, dente 11 | Fratura coronária e seu envolvimento pulpar | Abrasão cervical dentária associada a escovação nos dentes 31 e 41. Avaliar o envolvimento pulpar |
|
|
 |  |  | ||
| Atrição dentária e seu envolvimento pulpar | Observar erosão ou defeito de desenvolvimento no 35 e extensa lesão cariosa no 36, podendo ou não ter exposição pulpar | Condição periodontal e seu envolvimento pulpar, por meio dos testes de sensibilidade |
|
|
 |  |  | ||
| Condição periodontal, dente 36 e seu envolvimento pulpar | Condição periodontal, observar o dente 26, vista vestibular e palatina e seu envolvimento pulpar, por meio dos testes de sensibilidade | |||
|
|
| As condições periodontais são importantes para distinguir as lesões de origem endodônticas daquelas de origem periodontal. Os testes de sensibilidade pulpar, juntamente com a sondagem periodontal e as radiografias, são essenciais para essa diferenciação. Se a lesão for de origem periodontal, a polpa dental poderá estar com vitalidade. No caso de mortificada, poderá ser uma lesão associada endodôntica e periodontal conjuntamente, conhecida como endo-perio. |  |  | ||
| Presença ou ausência de bolsa periodontal com auxílio da sonda milimetrada | Dente 11 perda de contato interdental e mobilidade grau 3. Lesão endo-perio, com envolvimento primariamente periodontal, comprometendo a vitalidade secundariamente ou posteriormente. Testes de sensibilidade = negativo |
|
|
 |  |  | ||
| Verificação da oclusão: observar desvios de oclusão, contatos prematuros assim como ausência de contato interdental | ||||
|
|
| Palpação intra-Oral
Deve ser feita na mucosa vestibular e na região apical dos dentes, com a polpa digital, possibilitando a obtenção de dados relativos à sintomatologia, aumento de volume e extensão do processo. Trata-se de uma manobra importante na localização do dente algógeno, principalmente quando da dor difusa. Lembramos que vários dentes devem ser palpados previamente ao dente suspeito.
Intensidade da dor: + suave, ++ moderada e +++ severa |  | |
| Palpação apical |
|
|
| Percussão Vertical e Horizontal A percussão do elemento dentário representa um recurso semiotécnico de extrema aplicabilidade, pois propicia avaliação clínica da condição inflamatória da região periapical, além de ser útil na localização do dente responsável pela crise álgica difusa. Este exame pode ser feito de maneiras distintas, seja efetuando-se uma leve pressão ou mesmo percussão com o dedo indicador sobre a face incisal ou oclusal dentária ou, ainda, com auxílio do cabo do espelho, de forma vertical e horizontal. Quando o dente encontra-se bastante sensível, uma simples pressão com o dedo já será suficiente para provocar a dor. Caso contrário, pode-se utilizar o cabo do espelho. A percussão jamais deve ser feita primeiro no dente suspeito, mas antes nos dentes vizinhos, avaliando a sensibilidade durante a percussão de cada dente. Intensidade da dor: + suave, ++ moderada e +++ severa |  | |
| Percussão com o dedo indicador (leve) sobre a face incisal ou oclusal |
|
|
 |  |  | ||
| Percussão não exagerada | Percussão com o cabo do espelho vertical | Percussão com o cabo do espelho horizontal |
|
|
|
Mobilidade
A avaliação da mobilidade deve ser feita com a utilização de um instrumento rígido (cabo do espelho) em uma face do dente e a ponta do dedo na face oposta.
Mobilidade grau 1: o primeiro sinal perceptível de movimento acima do normal Mobilidade grau 2: movimento do dente em sentido horizontal menor que 1mm Mobilidade grau 3: movimento horizontal do dente maior que 1mm | | |
| Mobilidade grau 3 |
|
|
| Exames Complementares |
|
|
| Os testes térmicos com o frio e o calor, elétrico e de cavidade são recursos auxiliares do diagnóstico, tendo como propósito avaliar a sensibilidade pulpar e pressupor sua vitalidade, que só será confirmada, e se ocorrer, durante a cirurgia de acesso e análise do sangramento presente e da textura e consistência do tecido pulpar.
Entretanto, os demais exames complementares e recursos auxiliares do diagnóstico, tais como, de anestesia, transluminação, de mordida, radiográfico, entre outros, também são de grande valia, como veremos mais adiante. |
|
|
| Testes Térmicos com Frio e Calor |
|
|
 |  |  | ||
| Tubetes anestésicos preenchidos com água para obter o lápis de gelo, acondicionados em coletor universal e armazenados no congelador | Aquecimento por meio de fricção manual para desenformar o lápis ou bastão de gelo | Lápis de gelo solto da forma (tubetes anestésicos vazios) |
|
|
 |  |  | ||
| Lápis de gelo envolto por gaze e pronto para uso | Podemos também utilizar como forma, embalagem de agulha | Lápis de gelo aplicado sobre a superfície dentária, terço médio para cervical. Observar isolamento relativo e a área seca com gaze |
|
|
| Orientar o paciente para apoiar a mão esquerda no descanso do braço da cadeira, após o estimulo térmico (frio ou calor) levantando-a assim que surgir a crise álgica e abaixando gradativamente na medida em que a dor declina e desaparece. Intensidade da dor: + suave, ++ moderada e +++ severa Variações no declínio, tempo para abaixar a mão: Declínio rápido (aproximadamente 5") orientado pela a mão do paciente, conotando normalidade pulpar. Declínio lento (superior à 5") orientado pela a mão do paciente, conotando comprometimento pulpar - inflamação pulpar com diferentes níveis de comprometimento. Ver o videoclipe do declínio rápido e lento durante aplicação do gás refrigerante. |  |
| Aplicação do estimulo com frio ou calor na área de menor espessura amelo-dentinária e maior volume da câmara pulpar, facilita a condição do estímulo térmico. Entretanto, no caso de se aproximar demais do periodonto, as fibras nervosas periodontais poderão responder ao estimulo, ao invés do dente, tendo como resultado, falso-positivo. O estimulo jamais deve ser feito primeiro no dente suspeito, mas antes nos dentes homólogos ou vizinhos, avaliando a sensibilidade durante os testes térmicos, frio e calor de cada dente, percebendo o que é normal daquele com alteração. |
|
|
| A neve carbônica ou gás carbônico pode ser utilizado no teste térmico com o frio, Barletta & Pesce, 1994. |
|
|
 |  |  |
| Cilindro metálico contendo CO2 | Produção do bastão de neve carbônica | Bastão de neve carbônica |
|
|
| Gás Refrigerante |
|
|
| Recentemente, com a otimização dos gases refrigerantes (como o diclorodifluorometano e o tetrafluoretano), agentes que promovem um decréscimo acentuado da temperatura na superfície dentária, estabeleceu-se uma maior confiança nestes testes quanto à avaliação clínica da polpa, Caldeira et al., 1996 e 1998. Atualmente o emprego dos aerossóis refrigerantes, proporcionou uma melhoria na avaliação da resposta pulpar, principalmente onde os métodos usuais (“lápis” ou “bastão” de gelo) mostravam-se mais instáveis, como, por exemplo, em dentes permanentes jovens, dentes com grande espessura de esmalte e/ou dentina e dentes traumatizados, entre outras condições, perfilando hoje em dia, entre os testes mais preciosos e confiáveis na avaliação da vitalidade pulpar. |
|
|
 |  |  |  | |||
| Gás refrigerante Endo-Frost Roeko® -50° C | Gás refrigerante borrifado sobre a bolinha de algodão | Aspecto da bolinha de algodão | Bolinha de algodão aplicada sobre a superfície dentária, terço médio para cervical |
|
|
| Pequenas espumas com 4x4mm para aplicação do teste térmico com o frio, valendo-se do gás refrigerante.
Cotonetes também podem ser utilizados. |  | |
| Endo-Frost Pellets Roeko® |
|
|
| Teste térmico com o frio - gás refrigerante Observar o declínio rápido (aproximadamente 5") orientado pela a mão do paciente, conotando normalidade pulpar.
Teste térmico com o frio - gás refrigerante Observar o declínio lento (superior à 5") orientado pela a mão do paciente, conotando comprometimento pulpar - inflamação pulpar.
Observar a intensidade da dor: + suave, ++ moderada e +++ severa | | | ||
| Aplicação do gás refrigerante, estimulando o dente 11, com declínio rápido ( ≤ 5" ). | Aplicação do gás refrigerante, estimulando o dente 21, com declínio lento ( > 5" ). |
|
|
| Teste Térmico com o Calor |
|
|
| A guta-percha aquecida foi durante algum tempo, um recurso bastante empregado, sendo que tal teste sempre foi implacavelmente criticado, não obstante à possibilidade de ocorrência de resultados falso-negativos. Contudo, quando do emprego em dentes com comprometimento pulpar crônico podemos ter como resultado falso-positivo. Orientar o paciente para elevar a mão quando o dente for sensibilizado e, abaixar quando o estimulo cessar, observando o declínio, rápido ou lento e sua ligação com o comprometimento pulpar, semelhante ao teste com o gás refrigerante. Orientar o paciente para apoiar a mão esquerda no descanso do braço da cadeira, após o estimulo térmico (frio ou calor) levantando-a assim que surgir a crise álgica e abaixando gradativamente na medida em que a dor declina e desaparece. Intensidade da dor: + suave, ++ moderada e +++ severa Variações no declínio, tempo para abaixar a mão: Declínio rápido (aproximadamente 5") orientado pela a mão do paciente, conotando normalidade pulpar. Declínio lento (superior à 5") orientado pela a mão do paciente, conotando comprometimento pulpar - inflamação pulpar com diferentes níveis de comprometimento. |
|
|
|
|
 |  |  | ||
| Aplicação do Endo-PTC ou vaselina sólida sobre a superfície dentária com intenção de lubrificá-la | Aquecimento do bastão de gutapercha, aproximadamente 65°C | Aplicação da gutapercha aquecida sobre a superfície dentária, terço médio para cervical |
|
|
| Teste Elétrico |
|
|
| Os testes elétricos utilizam a passagem de corrente elétrica estimulando diretamente as fibras sensoriais e têm sido utilizados com sucesso particularmente em dentes pouco restaurados e dentes maduros jovens. Entretanto, em casos de traumatismos dentários, apresenta inúmeras limitações que geram tanto respostas falso-positivas (na estimulaçao de fibras periodontais ou em necroses pulpares, por exemplo) ou falso-negativas em dentes com grande espessura dentinária, restaurações extensas e em dentes portadores de coroas totais protéticas. Está contra-indicado em pacientes portadores de marca-passo cardíaco. Esse teste, serve exclusivamente para determinar se o dente está vivo ou mortificado, não determinando o grau do comprometimento pulpar - inflamação, fase reversível, transição ou irreversível. Em casos de dentes com restaurações metálicas interproximais, isolar com matrizes de poliéster, colocadas entre os dentes. Podemos utilizar como condutor elétrico na superfície dentária, além do Endo PTC o fluor gel, anestésico tópico ou creme dental. Instruir o paciente para que, assim que sentir (positivar) o estimulo elétrico, o mesmo deve soltar o cabo do aplicador de teste elétrico. No caso de mortificação pulpar, o paciente não soltará o cabo do aplicador, mesmo após o estimulo elétrico. Calibrar a intensidade da descarga elétrica expressa em números (1 a 9) em relação à massa da coroa dentária. 2 a 5 para dentes anteriores, 6 e 7 pré-molares e 8 ou 9 para molares. |
|
|
 |  |  | ||
| Aparelho para teste elétrico | Ponta aplicadora: eletrodo | Área seca, isolamento relativo, aplicação de Endo PTC sobre a superfície para melhorar a condução do estimulo elétrico |
|
|
 |  | | ||
| Contato do eletrodo (teste elétrico) sobre a superfície dentária | O paciente fecha o circuito segurando na superfície metálica do aplicador de teste elétrico, observar que a luz acende quando o circuito é fechado adequadamente | Clique para assistir o videoclipe da aplicação do teste elétrico |
|
|
| Teste de Cavidade |
|
|
| Último teste a ser realizado, pode ser utilizado para confirmar a ausência de vitalidade de um elemento dentário. Consiste em realizar a cirurgia de acesso do dente suspeito sem anestesia. Se conseguimos atingir a câmara pulpar sem que o paciente sinta dor é sinal de que esta polpa não apresenta mais vitalidade. Ao realizarmos a trepanação, o paciente pode apresentar algum tipo de sensibilidade, que significa estar frente a uma polpa com vitalidade. Por vezes, poderemos ter a estimulação de uma terminação nervosa que ainda resistiu. A conclusão de se tratar de uma polpa vital se dá pela análise do sangramento presente e da textura e consistência do tecido pulpar. |  | |
| Teste de cavidade |
|
|
| Teste de Anestesia ou Anestesia Seletiva |
|
|
| Por vezes, nos deparamos com situações onde o paciente apresenta odontalgias ou dores projetadas (dores irradiadas, difusas ou reflexa) de dente para dente, sendo mesmo arco dentário ou arco dentário antagônico, como também dente para locais não dentários, podendo comprometer várias áreas da cabeça e pescoço. Contudo, frente uma dor difusa ou reflexa o paciente encontra-se impossibilitado a localizar o dente comprometido ou algógeno. Notoriamente, um 1o. pré-molar superior direito com envolvimento endodôntico (algógeno) pode apresentar dor referida nos pré-molares inferiores direito, sendo reconhecido como sinálgicos. |  | |
| 2o. pré-molar superior refletindo a dor no 1o. molar superior ou até mesmo para locais não dentários |
|
|
|
| Nas radiografias ao lado superior e inferior do mesmo paciente, podemos observar que o dente 15 pode ser o responsável pela dor ou dente algógeno e, o dente 45 o sinálgico no arco dentário antagônico. Entretanto, o paciente afirma enfaticamente ser o 2o. pré-molar inferior o responsável pela dor. Apesar dos dentes 15, 16 e 45 apresentarem cáries e infiltrações nas restaurações, é pouco provável que a dor acometeria todos os dentes ao mesmo tempo. Nesse caso seria muito interessante fazer uso do teste de anestesia, por meio da técnica anestésica infiltrativa sub-perióstea nas imediações do ápice do 2o. pré-molar superior, caso a dor cessar, podemos afirmar que, o dente responsável pela dor é o 2o. pré-molar superior. Entretanto, após instalação da anestesia e a dor não cessar, podemos anestesiar, por meio do bloqueio do alveolar inferior direito, e aguardar a dor cessar, significando nesse caso o 2o. pré-molar inferior o responsável pela dor. Pode-se também fazer uso da anestesia intraligamentar, na distal do 2o. pré-molar inferior direito. |  | ||
|
|  |
| Na radiografia ao lado, podemos observar que o dente 46 é o responsável pela dor ou dente algógeno e, o dente 44 o sinálgico no mesmo arco dentário. Mediante essa suspeita, desde que os dentes não sejam contíguos, a anestesia intraligamentar no sulco distal do 1o. molar inferior poderá ser decisiva no diagnóstico, na possibilidade da dor cessar, o mesmo seria o responsável e, não o 1o. pré-molar inferior.
|  | |
|
|
| Outros Testes de Anestesia Paralelamente, podemos utilizar a anestesia infiltrativa na margem gengival, próximo ao tecido hiperplásico, quando não conseguimos delimitá-lo, se é gengival ou pulpar, caso o mesmo tornar-se-á isquêmico, trata-se de hiperplasia gengival. |  |  | ||
| Presença de pólipo pulpar no dente 46, clinicamente contido no interior da coroa e fácil visualização, não deixando dúvidas que não há relação com a gengiva marginal | ||||
|
|
 |  |  | ||
| Dente 36, hiperplasia conotando dúvidas da sua origem, pulpar ou gengival? | Anestesia infiltrativa na gengiva marginal próximo ao tecido hiperplásico. Não houve isquemia do tecido hiperplásico, então trata-se de pólipo pulpar | |||
|
|
 |  |  | ||
| Dente 46, hiperplasia conotando dúvidas da sua origem, pulpar ou gengival? | Anestesia infiltrativa na gengiva marginal próximo ao tecido hiperplásico. Todo o tecido tornou-se isquêmico, tratando-se de uma hiperplasia gengival. A gengivectomia deve ser feita antes do isolamento absoluto | |||
|
|
| Transluminação |
|
|
| Em casos de suspeita de trincas ou rachaduras, fraturas incompletas, principalmente em dentes traumatizados, o teste de transluminação pode ser utilizado |
|
|
 |  |  | ||
| Aparelho fotopolimerizador | Dente 21 traumatizado, sem alteração clínica visível | Transluminação evidenciando rachadura na estrutura dentária |
|
|
| Teste de Mordida |
|
|
| Por vezes, durante a inspeção clínica com o uso do espelho e explorador é possível constatar fraturas coronárias e/ou radiculares, porém em alguns casos, necessário se faz, lançar mão de recursos alternativos, como o teste de mordida com instrumentos oclusais para melhor investigar a possibilidade de fraturas (completas ou incompletas) sem alterações clínicas visíveis em dentes com sensibilidade à mastigação. A radiografia periapical nesses casos não permite visualizar ou interpretar tais fraturas, salvo se os fragmentos estiverem separados. Dente 25 apresentando fratura proximal oblíqua oclusal-palatina e, dente 26 fratura da restauração em amálgama. Uma cunha de madeira foi colocada no dente 25 para afastar os fragmentos durante a tomada fotográfica, figura ao lado.
|  | |
|
|
 |  |  | ||
| Após anestesia e remoção do fragmento do dente 25 e remoção da restauração do 26, ambos receberam restauração provisória e ajuste oclusal | Vista palatina e proximal do fragmento da cúspide palatina e restauração em resina. O paciente foi encaminhado para o Periodontista para avaliação e possibilidade de aumento da coroa clínica do dente 25 | |||
|
|
 |  |  | ||
| Instrumento oclusal ou Fracfinder | Dente 16 em tratamento endodôntico, entre sessões apresentou sensibilidade suave à mastigação, sem alteração visível, após análise radiográfica periapical | O teste de mordida foi aplicado 1o. nas cúspides vestibulares, o paciente acusou normalidade (sem dor) |
|
|
 |  |  | ||
| Posteriormente o teste de mordida foi aplicado na cúspide palatina, o paciente acusou sensibilidade moderada (com dor) | Prosseguimos com teste de mordida aplicado com a projeção piramidal do instrumento oclusal na fosseta central (acunhamento), o paciente acusou sensibilidade moderada (com dor) | Após anestesia isolamento relativo, absoluto, remoção da restauração provisória e limpeza da cavidade, foi possível constatar a fratura no sentido proximal |
|
|
 |  |  | ||
| Vista mesial do dente 16 extraído | Raízes vestibulares e palatina do dente 16 | Como alternativa, podemos utilizar espátula de madeira partida longitudinalmente ao meio como instrumento oclusal ou cotonetes |
|
|
| Em alguns casos, necessário se faz, fazer uso de corantes para melhor visualizar e diagnosticar as fraturas ou trincas corono-radiculares. O azul de metileno, como também detectores de cáries podem ser utilizados. Por vezes, a utilização de 2 recursos alternativos associados a esses, se fazem necessários no diagnóstico das fraturas, principalmente as incompletas: transluminação e/ou microscópio operatório, como no caso do 2º. pré-molar superior a seguir. |  |  | ||
| Dente 36, com os mesmos sinais e sintomas do molar anterior | Todos procedimentos anteriormente citados foram executados, porém foi necessário utilizar corantes, para melhor diagnosticar a fratura: extração |
|
|
 |  |  |  | |||
| Azul de metileno | Detector de cáries | 2º. pré-molar superior, restauração extensa e tratamento endodôntico, dor suave à mastigação | 2º. pré-molar superior, tratamento endodôntico satisfatório sem nenhum sinal visível de fratura |
|
|
 |  |  | ||
| Instrumento oclusal, acunhamento | Após isolamento relativo, absoluto, remoção da restauração e limpeza da cavidade, houve dificuldades para diagnosticar qualquer indicio de trinca ou fratura | Foi necessário associar corantes, transluminação e microscópio operatório para diagnosticar a trinca no 2º. pré-molar superior |
|
|
 |  |  | ||
| Transluminação | Corante: azul de metileno | Microscópio operatório |
|
|
| Exame Radiográfico, Intra-Oral e Extra-Oral |
|
|
| Salienta-se que, a inflamação pulpar não se evidencia através do exame radiográfico. A radiografia presta informações relativas às condições das estruturas dentárias e às eventuais modificações volumétricas e morfológicas da cavidade pulpar, e mostra ainda como se apresenta a região óssea do dente suspeito e dos vizinhos com relação aos aspectos periodontais e periapicais. Entretanto, nas fases avançadas do processo inflamatório pulpar é possível a identificação radiográfica de aumento do espaço pericementário do dente pulpítico decorrente da reabsorção cementária e óssea presente nesta fase do curso inflamatório. Para tanto, apenas a radiografia não constitui um exame capaz de firmar o diagnóstico da inflamação aguda, mas, bem avaliada, fornece dados que acrescidos às outras informações permitem esclarecer dúvidas, por vezes, facilitando o estabelecimento do diagnóstico clínico provável, sobretudo na fase irreversível, quando da identificação do dente envolvido. É necessário tornar relevante que, a radiografia é um exame auxiliar do diagnóstico. A radiografia possui as qualidades ilusórias de todas as sombras. Deve-se observar a presença de cáries, câmara pulpar, nódulos pulpares, o endodonto, qualidades das obturações endodônticas, fratura de instrumentos ou corpos estranhos, fraturas radiculares, reabsorções internas e externas e a existência de lesões radiolúcidas sugerindo necrose pulpar. |
|
|
 |  | |
| Paciente apresenta dor irradiada nos pré-molares | Tratamento endodôntico insatisfatório no 36 (responsável). Observar sobreposição do forame mental no periápice do 34, podendo levar a uma falsa interpretação |
|
|
 |  |  | ||
| Lesões cariosas, inspecionar profundidade, exposição pulpar e associar com as características da dor, por meio dos recursos semiotécnicos para determinar o diagnóstico e tratamento adequado | Observar rarefações ósseas periapicais circunscritas no 12 e 22, rarefação óssea periapical difusa no 21 e aumento do espaço pericementário no 11 | Dente 46, observar a relação teto da câmara pulpar e assoalho, praticamente encostados, como forma de defesa da polpa, muita atenção no momento da cirurgia de acesso, pode levar à perfuração |
|
|
 |  |  |  | |||
| Dente 32, segundo paciente, apresentado bordos cortantes e assintomático | Imagem sugestiva de granuloma, tratamento penetração desinfetante | Dente 32, segundo paciente, apresenta sangramento gengival quando escova e assintomático | Imagem sugestiva de cisto, tratamento penetração desinfetante |
|
|
 |  |  | ||
| Alteração inflamatória fase irreversível, presença de nódulo pulpar no 46 | Após isolamento relativo, absoluto, e cirurgia de acesso | Remoção do Nódulo pulpar com curetas afiadas e pulpectomia |
|
|
 |  |  | ||
| Observar tratamento endodôntico insatisfatório e perfuração na raiz distal do 46, pino pré-fabricado | Dente 36, perfuração durante tratamento endodôntico, zona de perigo - furca. O tratamento será condicionado à extensão do envolvimento periodontal | |||
|
|
 |  |  | ||
| Dente 26, imagem sugestiva de instrumento fraturado na raiz mésio-vestibular | Destruição cariosa coronária com envolvimento da furca, associada à fratura proximal (vestibulo-lingual). Trata-se de uma imagem radiolúscida característica de fratura radicular | Fraturas transversais nos dentes 11 e 21, mobilidade grau 3. Tratamento contenção rígida (fio ortodôntico) |
|
|
 |  |  | ||
| O paciente apresenta suave sensibilidade à mastigação e mobilidade no dente 45, fratura radicular longitudinal, devido restauração indevida após tratamento endodôntico e sobrecarga, em função da falta dos demais dentes | Fratura radicular do 45 visível radiograficamente, os fragmentos encontravam-se separados clinicamente | Aspecto do dente 45 após extração |
|
|
 |  | |
| Dente 11 coroa com translucidez alterada (tonalidade amarelada ou opaco-leitosa), assintomático | Observa-se radiograficamente calcificação difusa no 11, tratamento estético, se necessário: faceta |
|
|
 |  |  |  | |||
| Dente 12 reabsorção interna, assintomático, tratamento pulpectomia | Dente 12 com características de reabsorção interna | Mancha rósea dente 11, sugerindo reabsorção interna na coroa (câmara pulpar), assintomático | Detectável radiograficamente (dente 11), tratamento pulpectomia. Dente 21 reabsorção externa |
|
|
 |  |  |  | |||
| Aspecto clínico do dente 21 durante controle clínico e radiográfico após trauma, assintomático | Dente 21 com características de reabsorção externa, pulpectomia | Dente 21, segundo paciente apresenta sangramento gengival quando escova, assintomático | Imagem sugestiva de reabsorção externa, estágio avançado |
|
|
 |  |  | ||
| Dente 21 após extração, vista vestibular | Dente 21 após extração, vista palatina | Exploração cirúrgica no 22 e constatação de trinca, extração. Trata-se do último recurso do diagnóstico |
|
|
| Curetagem de Furca, como método adicional ao radiográfico |
 |  |  | ||
| Aspecto clínico do 36 | Dúvida do envolvimento da furca | Após, anestesia, gengivectomia, isolamento relativo e absoluto, curetagem e limpeza da cavidade |
 |  |  | ||
| Dente 36, foi possível preservar o dente após curetagem e análise do envolvimento da furca, seguido de tratamento endodôntico convencional | Dente 16, dúvida do envolvimento da furca | Após, anestesia, isolamento relativo e absoluto, curetagem e limpeza da cavidade, não foi possível preservar o dente, extração |
|
|
| Traçado ou Mapeamento de Fístulas, como método adicional ao radiográfico |
|
|
| | Outro recurso de fundamental importância é o traçado de fístulas, mesmo diante de dentes sem lesão aparente. Introduz-se um cone de gutapercha secundário M (médio) na fístula, com auxílio de uma pinça clínica, sob isolamento relativo, até encontrar resistência, normalmente a anestesia é dispensada. No caso em questão, observa-se que, a fístula encontra-se na altura do 1º pms e, qualquer um dos dois pré-molares podem ser o responsável. Após traçado, podemos afirmar que o responsável é o 2º pms (abscesso perirradicular crônico), claro o 1º pms também deverá receber retratamento endodôntico. |  | ||
| |  |
|
|
 |  |  | Fístulas são sinais de doença crônica do periápice (assintomáticas), tendo como nomenclatura abscesso perirradicular crônico. |  |  | |||||
| Suspeita de fístula externa no mento | Rarefação óssea periapical circunscrita | Traçado da fístula | Dente responsável 41, abscesso perirradicular crônico | |||||||
|
|
| Radiografia Oclusal (Intra-Oral) |
|
|
 |  |  |  | |||
| Aspecto clínico do 12 | Edema anterior superior direito | Radiografia periapical, dente envolvido 12, cisto periapical | Radiografia oclusal para melhor visualizar e delimitar a área |
|
|
| Radiografia Panorâmica (Extra-Oral) Por vezes, é necessário o uso da radiografia panorâmica, em função da extensão e envolvimento da lesão. |  |  | ||
| Edema anterior superior direito | Panorâmica evidenciando a extensão da lesão, dente envolvido 12, cisto periapical |
|
|
| Tomografia Computadorizada TC Extra-Oral
Para melhor detalhar os limites da lesão, previamente o tratamento ou cirurgia, a tomografia computadorizada seria de grande valia. |  |  | ||
| Aspecto clínico | Panorâmica evidenciando a extensão da lesão, dente envolvido 11, cisto periapical |
|
|
 |  |  |  | |||
| Cortes longitudinais | Cortes transversais | Diferentes cortes transversais mostrando extensão da lesão com aspecto cístico | ||||
|
|
| Tomografia Computadorizada de Feixe Cônico TCFC |
| Para melhor investigar as prováveis falhas durante o diagnóstico, podemos lançar mão da tomografia computadorizada de feixe cônico. Observar os cortes transversais e longitudinais, localizando evidências de rarefação óssea periapical, estendendo-se para palatina, nos levando a suspeitar de trinca radicular. |  |  | ||
| Aspecto clínico do dente 25. Apresenta dor com intensidade leve e irradiada | Radiografia periapical, dente 25. Tratamento endodôntico satisfatório, porém com sobre-obturação e imagem radiolúcida periapical mal definida |
|
|
 |  |  | ||
| Imagem do escaneamento dentário, lado direito | Imagem do escaneamento dentário, lado esquerdo | Imagem microtomográfica de escaneamento dentário com corte transversal, observar o tratamento endodôntico no dente 25 |
 |  |  | ||
| Imagem do escaneamento dentário panorâmico | Imagem microtomográfica de escaneamento dentário com corte longitudinal proximal, em diferentes cortes | Imagem microtomográfica de escaneamento dentário com corte longitudinal proximal mostrando área maior de reabsorção óssea por palatino |
|
|
 |  | |
| Imagem microtomográfica de escaneamento dentário com corte longitudinal proximal mostrando área maior de reabsorção óssea por palatino, em diferentes cortes | Imagem microtomográfica de escaneamento dentário com corte longitudinal proximal mostrando área maior de reabsorção óssea por palatino, em diferentes cortes |
|
|
| Testes de Vitalidade: Fluxometria Laser Doppler e Oximetria de Pulso |
|
|
| Na década de 1980 surgiu uma técnica para avaliar a vitalidade pulpar denominada Fluxometria Laser Doppler, que permite mensurar o fluxo sanguíneo no interior dos vasos, capilares, vênulas e arteríolas, através do efeito Doppler. Tal efeito consiste na variação do comprimento de onda sofrida por um corpo ao se deslocar, quanto mais próxima a fonte, maior sua freqüência e menor o seu comprimento de onda. Vale lembrar que a Fluxometria Laser Doppler é um método não invasivo que se baseia na detecção dos movimentos de células sanguíneas através da emissão nos tecidos de uma luz de HeNe emitida a partir de uma fibra óptica. Nogueira (2003) estabeleceu parâmetros de utilização desta nova tecnologia, além de criar novos critérios para a análise de resultados analisados por meio do estabelecimento de variação percentual de fluxo entre dente vital e não vital. O valor médio da variação de fluxo para os dentes vitais foi de 92,01% e para os dentes desvitalizados 35,52%, conseguindo detectar corretamente todos os dentes desvitalizados e não identificou nenhum dente saudável erroneamente. |
|
|
 |  | |
| Aparelho Laser Doppler para Fluxometria (LDF) Moor Instruments® | Instalação da sonda do aparelho evitando movimentação e luminosidade, que podem interferir na medição |
|
|
| A oximetria de pulso é um método não invasivo para determinação da saturação de oxigênio e taxa de pulso de um tecido, o principio consiste em dois diodos emissores de luz, um vermelho e outro infravermelho, que são ligados e desligados em ciclos de 500 vezes por segundo. As emissões destas fontes de luz, que exibem uma onda pletismográfica, são captadas por um fotodiodo receptor e convertidas por circuitos eletrônicos em saturação arterial de oxigênio e taxas de pulso. A proporção de absorção de dois comprimentos de onda de luz que detectam hemoglobina oxigenada (sangue arterial) e hemoglobina desoxigenada (sangue venoso) fornece a percentagem de oxigenação do sangue, a taxa de pulso é determinada pelas trocas entre o sangue arterial altamente saturado de oxigênio sobre o sangue venoso livre de oxigênio e a mudança na recepção da luz. Na tentativa de estabelecer parâmetros para a utilização do oxímetro de pulso como teste de vitalidade pulpar, Calil (2003), avaliou comparativamente os níveis de saturação de oxigênio obtidos entre dentes clinicamente sem alteração inflamatória. Utilizando-se um aparelho modelo Oxigraph (System Partner®) no qual foi acoplado um sensor desenvolvido pela mesma para uso odontológico, foram testados incisivos centrais e caninos superiores, verificando que o método determinou o nível de oxigenação sanguínea da polpa, capacitando-o como teste de vitalidade pulpar. |
 |  |  | ||
| Aparelho Oxímetro de Pulso | Sensor desenvolvido para uso odontológico | Instalação do Oxímetro de Pulso |
|
|
| Outros Recursos: Cintilografia e Termografia |
|
|
| A cintilografia (ou cintigrafia) é um método de investigação clínica que consiste na injeção endovenosa ou ingestão de uma substância radioativa (geralmente utiliza-se o Tecnécio) com afinidade eletiva para determinado órgão ou tecido, permitindo o estudo da distribuição topográfica do isótopo radioativo nesse órgão ou tecido por meio de um detector especial chamado câmara de cintilação ou gama-câmara. As áreas de maior concentração do radiofármaco são consideradas hipercaptantes e podem se apresentar como imagens enegrecidas ou com coloração mais “quente”. Considera-se que o exame cintilográfico apresenta uma alta sensibilidade mesmo nos estágios iniciais das mudanças metabólicas do organismo, revelando alterações funcionais cerca de 20% antes do tempo em que se observam alterações estruturais, vistas nos exames radiográficos usuais, como as radiografias periapicais e panorâmicas (Davidowicz, 1992). Portanto é um caminho a ser utilizado principalmente quando as provas térmicas, mecânicas e fisiométricas apresentarem resultados duvidosos ou pouco confiáveis. |
|
|
 |  | |
| Exame cintilográfico com áreas hipercaptantes em cores avermelhadas e hipocaptantes em cores azuladas | Exame cintilográfico em tons cinza. Verificar área mais densa na região de canino e pré-molares do lado esquerdo |
|
|
| A termografia (teletermografia ou imagem infravermelha) consiste numa avaliação objetiva da dor através da imagem cutânea do aumento ou diminuição da microcirculação da região afetada, baseada no princípio de que todo objeto emite calor na forma de radiação eletromagnética, que somente necessita então ser captada através de uma câmera infravermelha. Nesta captação as regiões álgicas aparecem nos termogramas como áreas hiper ou hipotérmicas em diferentes graus e formas, indicando a presença de um problema e sua extensão. O aumento de temperatura se apresenta também com coloração mais “quente” e pode ser comparativamente analisada em função de outras áreas consideradas sadias. |
|
|
 |  | |
| Termografia de face | Termografia dentária |
|
|
| Outros Exames Complementares: Hematológicos e Biópsia |
|
|
| O exame hematológico consiste na análise e verificação da crase sanguínea, enquanto na biópsia faz-se a retirada de parte de tecido ou conteúdo patológico que, analisado sob microscopia ótica, contribui para determinação do diagnóstico. |
 |  |  | ||
| Exame hematológico | Dente 31, suspeita de cisto periapical | Radiografia do dente 31 |
 |  |  | ||
| Cirurgia parendodôntica do 31 | Dimensões da lesão cística | Formol 37% |
 |  |  |
| Recipiente com a lesão e formol | Resultado do exame microscópico: cisto periapical | Radiografia de controle, 1 ano |
|
|
 |  | |
| Radiografia oclusal com extensa lesão, compatível com cisto periapical, dente responsável 12. Punção aspiratória e biópsia, resultado: cisto periapical | ||
|
|
| REFERÊNCIAS BIBLIOGRÁFICAS |
|
|
Barletta FB, Pesce FH. avaliação in vitro dos efeitos na superfície do esmalte dentário humano utilizando-se bastão de neve carbônica. Rev. Odontol. USP, 1994, 8:11, 5.
Caldeira CL, Aun CE, Gavini G. Avaliação clínica da resposta pulpar obtida em pacientes submetidos aos testes de vitalidade com frio (gelo e diclorodifluorometano) em função da faixa etária e do grupo dentário. RPG 1998; 5:.225-233.
Caldeira CL, Sousa JIL, Aun CE, Gavini G. The importance of enamel-dentin layer in evaluation of pulp testing agents in several ages. J Dent Res 1996; 75:1098.
CALDEIRA, C. L.; LEMOS, E. M.; GAVINI, G. Tecnologia para o diagnóstico em Endodontia. Atualização clínica em odontologia, V. 1, p. 3 – 14, 2006.
Calil E. Determinação da vitalidade pulpar in vivo através da oximetria de pulso. (Dissertação de Mestrado) São Paulo: Faculdade de Odontologia da USP; 2003.
Cohen, S. & Hargreaves, K. M. Caminhos da Polpa. 9ª. ed. (Português), Ed. Elsevier Editora Ltda, Rio de Janeiro, 2007. 1079p.
Davidowicz H. Analise comparativa dos elementos diagnósticos fornecidos pela cintilografia e exames radiográficos pela técnica periapical do paralelismo e panorâmica frente às alterações periapicais (contribuição ao estudo). (Dissertação de Mestrado) São Paulo: Faculdade de Odontologia da USP; 1992
Lopes, H. P. & Siqueira, J. F. Endodontia: Biologia e Técnica. 2ª. ed. Rio de Janeiro. Ed. Medsi – Guanabara Koogan S. A. 2004. 964p.
Machado, M. E. L. Endodontia da Biologia à Técnica. Ed. Livraria Santos Editora, São Paulo, 2007. 484p.
Nogueira ALF. Laser doppler como meio diagnóstico para vitalidade pulpar : estabelecimento de parâmetros de leitura. (Dissertação de Mestrado) São Paulo: Faculdade de Odontologia da USP; 2003.
Paiva, J. G. & Antoniazzi, J. H. Endodontia: Bases para a Prática Clínica. 2ª. ed. São Paulo. Ed. Artes Médicas. 1991. 886p.
Rizzolo, R.J. C. & Madeira, M. C. Considerações anatômicas sobre propagações de infecções odontogênicas
Extraído de Anatomia da Face, 5ª Edição, Editora Sarvier. Acesso em 07/05/08
http://www.foa.unesp.br/departamentos/odontologia/disciplinas/anatomia/infeccoes_odontogenicas.asp












